Abécédaire
Rédigé par
- Juliette Thomazet – Sage Femme
- Françoise Vendittelli – Gynécologue-Obstétricienne
- Yann Loriette – Pédiatre
- Bénédicte Lecomte – Pédiatre
Rédigé par
 notamment au niveau de ses chromosomes.
notamment au niveau de ses chromosomes.  , qui perçoit les contractions, de continuer à pousser efficacement. Cette dernière reste consciente et conserve une mobilité relative au niveau des jambes. Elle permet aussi de faire une césarienne tout en laissant la maman éveillée, et évite d’avoir recours à l’anesthésie générale.
, qui perçoit les contractions, de continuer à pousser efficacement. Cette dernière reste consciente et conserve une mobilité relative au niveau des jambes. Elle permet aussi de faire une césarienne tout en laissant la maman éveillée, et évite d’avoir recours à l’anesthésie générale. 
 . Pendant un allaitement maternel, cet ictère peut durer plusieurs semaines (il faut avoir éliminé toutes les autres causes d’ictère).
. Pendant un allaitement maternel, cet ictère peut durer plusieurs semaines (il faut avoir éliminé toutes les autres causes d’ictère).  durant les échographies et après la naissance. Elles permettent d’estimer la bonne croissance du
durant les échographies et après la naissance. Elles permettent d’estimer la bonne croissance du  en retranscrivant ces mesures sur des courbes. On peut alors savoir si le
en retranscrivant ces mesures sur des courbes. On peut alors savoir si le  est dans la norme ou s’il a des mesures inférieures ou supérieures à la moyenne des du même âge.
est dans la norme ou s’il a des mesures inférieures ou supérieures à la moyenne des du même âge.  . Elle consiste à faire une incision de l’abdomen (au niveau des poils du pubis) et de l’utérus afin de sortir le
. Elle consiste à faire une incision de l’abdomen (au niveau des poils du pubis) et de l’utérus afin de sortir le  .
.  .
.  à l’échographie du premier trimestre. Cette mesure est un bon indicateur du risque d’anomalie chromosomique (notamment la trisomie 21).
à l’échographie du premier trimestre. Cette mesure est un bon indicateur du risque d’anomalie chromosomique (notamment la trisomie 21). 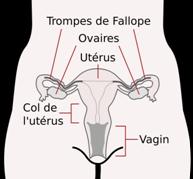 Chez la femme enceinte, sous la force exercée par les contractions utérines et la pression de la tête du
Chez la femme enceinte, sous la force exercée par les contractions utérines et la pression de la tête du  , le col se modifie pendant le travail d’accouchement.
, le col se modifie pendant le travail d’accouchement.
 puisse naître, il faut arriver à 10 cm (dilatation complète).
puisse naître, il faut arriver à 10 cm (dilatation complète). .
.  salariée. Période indemnisée d’arrêt de travail de la femme dont la durée avant et après l’accouchement dépend du nombre d’enfants nés et à naître. Les semaines non prises avant la grossesse peuvent être reportées après la naissance en cas de grossesse non pathologique.
salariée. Période indemnisée d’arrêt de travail de la femme dont la durée avant et après l’accouchement dépend du nombre d’enfants nés et à naître. Les semaines non prises avant la grossesse peuvent être reportées après la naissance en cas de grossesse non pathologique.Il s’agit d’un délabrement des tissus du périnée lors du passage de la tête ou des épaules du bébé. Cette déchirure est plus ou moins importante pour la mère. Il existe 4 types de déchirures :
- 1er degré: lésion de la peau ou de la muqueuse vaginale seulement
- 2ème degré: lésions des muscles du périnée mais pas du sphincter
- 3ème degré : atteinte du sphincter anal
- 4ème degré : atteinte du sphincter anal (du sphincter anal interne et externe) et de la muqueuse digestive
Doit être effectuée avant la 14ème semaine de grossesse. C’est à l’occasion de la première consultation prénatale, suivant en général la première échographie, que le médecin ou la sage-femme notifie le début de grossesse sur un document spécifique. Un feuillet est à transmettre à la Caisse d’Allocations Familiales, l’autre étant pour la caisse d’assurance maladie.
Ensemble des méthodes permettant de mûrir le col pour aboutir à la naissance du  , sans attendre la mise en route spontanée de l'accouchement.
, sans attendre la mise en route spontanée de l'accouchement.
Grâce à une échographie et des prises de sang, le dépistage évalue la probabilité que le fœtus ait ou non une trisomie 21. Un diagnostic (par analyse des chromosomes du fœtus suite à un prélèvement à travers le ventre) pourra ainsi être proposé uniquement aux femmes chez qui cette probabilité est très élevée. :
En bref :
Il n’est pas universel en France. Il est réservé aux femmes ayant un facteur de risque :
Il consiste :
- Au 1er trimestre de grossesse par une glycémie à jeun (Glycémie à jeun pathologique si ≥ 0.92 g/L ou 5.2 mmol/L).
- Puis entre 24 et 28 Semaine d’aménorrhée (SA) par une hyperglycémie per os [HGPO] avec 75g de sucre avec mesures de la glycémie à jeun, à 60 min et à 120 min (cf. HGPO).
Maladie qui se caractérise par une grande tristesse, un sentiment de désespoir, une perte de motivation et de facultés de décision, une diminution du sentiment de plaisir, des troubles alimentaires et du sommeil, des pensées morbides et l’impression de ne pas avoir de valeur en tant qu’individu.
Peut se manifester à tout moment pendant l’année suivant l’accouchement. Elle peut s’expliquer par des causes physiologiques mais peut aussi être déclenchée par les énormes changements de vie provoqués par l’arrivée du bébé. Elle peut également être causée par le fait qu’on se sente dépassé, voire submergé, par les contraintes et par un manque
 ) permettant le recueil d’une goutte de sang pour l’analyse instantanée du taux de sucre.
) permettant le recueil d’une goutte de sang pour l’analyse instantanée du taux de sucre. Médecin spécialiste du diabète. Il suit l'adaptation de votre traitement, l'équilibre de votre diabète et le suivi des complications.
Spécialiste de l'alimentation, elle dispense des conseils nutritionnels et participe à l'éducation et à la rééducation nutritionnelle en établissant un bilan diététique personnalisé.
Bien fermé tout au long de la grossesse, le col va devoir s'ouvrir au moment de l'accouchement pour permettre le passage du bébé par les voies naturelles. C'est ce qu'on appelle la dilatation. Celle-ci ne pourra avoir lieu qu'en présence d'un moteur : les contractions utérines.
Toute personne majeure peut rédiger ses « directives anticipées » concernant sa fin de vie. C’est une possibilité qui vous est donnée. Il s’agit pour vous d’exprimer vos volontés par écrit sur les décisions médicales à prendre lorsque vous serez en fin de vie, sur les traitements ou actes médicaux qui seront ou ne seront pas engagés, limités ou arrêtés. La fin de vie peut arriver après un accident ou à l’issue d’une maladie grave. Dans ces circonstances, vous serez peut-être dans l’incapacité de vous exprimer. Si vous avez rédigé des directives anticipées, votre médecin et vos proches sauront quelles sont vos volontés, même si vous ne pouvez plus vous exprimer. Bien sûr, envisager à l’avance cette situation est difficile, voire angoissant. Mais il est important d’y réfléchir. Rédiger des directives anticipées n’est pas une obligation.
Douleur éprouvée par certaines femmes lors d'un rapport sexuel.
est une maladie pulmonaire chronique du nouveau-né généralement causée par une ventilation prolongée. Elle affecte surtout les nouveau-nés prématurés et/ou affectés à la naissance d'une pathologie respiratoire aigüe.
La DBP est définie par le besoin persistant d'une supplémentation en oxygène à 28 jours de vie (forme légère) qui peut se poursuivre au-delà de 36 semaines d’aménorrhée (SA) (formes modérées et sévères)
Anomalie congénitale de l'articulation coxo-fémorale qui, lorsqu'elle n'est pas dépistée à temps peut favoriser la luxation et l'arthrose de hanche. Touche 1 nouveau-né sur 1000 et peut être héréditaire. Dépistée dans le premier mois de vie (examen clinique en maternité, échographie des hanches*) elle est généralement de bon pronostic, ne justifiant que d'une contention douce par langeage en abduction. Dépistée plus tardivement elle justifie d'une prise en charge orthopédique plus longue et plus contraignante.
échelle d'auto-évaluation de la douleur qui permet au patient d’autoévaluer sa douleur ressentie.
technique d'imagerie employant des ultrasons. Permet de visualiser le dans le ventre de la mère durant la grossesse. C’est un examen totalement indolore pour le fœtus comme pour la mère.
Dans le cadre des échographies systématiques ou de dépistage trois examens sont recommandés :
Bouche et nez à l’échographie
échographie de dépistage de la dysplasie congénitale des hanche*(DCH) réalisée durant le premier mois de vie chez les nouveau-nés présentant des signes cliniques, des facteurs favorisant ou des antécédents de DCH).
échographie du cerveau qui peut être réalisé chez le nouveau-né au niveau de la fontanelle. Cet examen permet de dépister d’éventuelles complications cérébrales liées à la prématurité. Il est systématiquement réalisé chez tous les prématurés et répété au cours de l’hospitalisation.
Éversion de la muqueuse se trouvant à l’intérieur du col utérin, vers l’extérieur de celui-ci. Il est visible lors de l’examen sous spéculum. C’est indolore et bénin. Il peut seulement être responsable de petits saignements pendant la grossesse, notamment lors des rapports sexuels.
Score de surveillance clinique permettant de quantifier le niveau de douleur d'un nouveau-né.
enregistrement de l’activité électrique du cerveau réalisé à l’aide d’électrodes sur le cuir chevelu. Cet examen permet d’apprécier et de suivre la maturation du cerveau et de détecter d’éventuelles anomalies. Il est réalisé systématiquement chez les nouveau-nés prématurés.
Médecin spécialisé dans les hormones à sécrétion interne. Il est donc capable d'évaluer le fonctionnement du système hormonal, et de traiter les troubles qu'un dérèglement peut engendrer.
est une maladie qui affecte le gros intestin (ou colon) et/ou l’intestin grèle des nouveau-nés prématurés ou qui ont un faible poids à la naissance. Une partie de l’intestin peut s’enflammer et s’infecter, ce qui provoque une diminution de la circulation sanguine qui , à son tour, affaiblit et endommage l’intestin .
L’entretien postnatal précoce (EPNP) s’inscrit dans la continuité du suivi périnatal et a été pensé pour être en « miroir de l’entretien prénatal précoce ». L’EPNP permet un temps de parole et a une approche médico-psycho-sociale permettant aux mères, aux couples de s’exprimer librement sur leurs ressentis, vécu de leur accouchement, etc. Il s’articule autour du lien parental, auprès du nouveau-né, du père et de la mère. L’EPNP a pour but d’améliorer l’état de santé émotionnelle des parents, de prévenir un trouble du lien parents-enfant et de toute situation pouvant poser des difficultés non imaginées lors de la grossesse, après le retour au domicile. Il est réalisé entre la sortie de la maternité ou de la maison de naissance et la visite postnatale, à 6-8 semaines après l’accouchement.
entretien proposé aux en début de grossesse par un professionnel de la santé. Il permet entre autre l’élaboration d’un projet de naissance et d’adapter le suivi de la grossesse en fonction des besoins des femmes. Il s’agit d’une première séance de préparation à la naissance et à la parentalité. Il permet un temps d’écoute, d’échange et d’information autour de la grossesse, de l’accouchement et de l’arrivée du bébé. Toutes les femmes enceintes et les couples peuvent en bénéficier. L’entretien prénatal précoce peut être réalisé seul ou avec son conjoint.
acte chirurgical consistant à inciser le périnée au moment de l'accouchement, afin de laisser passer le . Cet acte s’effectue avec des ciseaux, durant une contraction utérine et une poussée ce qui permet de rendre le geste non douloureux car les tissus sont étirés. La suture de l’épisiotomie se fait immédiatement après l’accouchement (après la délivrance) et est réalisée avec des points résorbables (qui tomberont tout seul).
Cet acte N’EST PAS SYSTEMATIQUE, il est réalisé seulement lorsque le Rythme cardiaque fœtal inquiète les professionnels de la naissance ou si le bébé n’a pas suffisamment de place pour sortir et/ou qu’il y a un risque important de déchirure grave du périnée.
les urines sont recueillies grâce à une poche en plastique collée au niveau du pubis.
le sang peut être prélevé de différentes manières chez un nouveau-né : par microponction au talon, par ponction veineuse (comme chez l’adulte) ou par l’intermédiaire d’un cathéter laissé en place quelques jours, le plus souvent au niveau d’un vaisseau de l’ombilic.
Les quantités de sang prélevé sont réduites au strict minimum nécessaire. Ceci est possible grâce à un équipement de laboratoires spécifique. Les principaux examens réalisés sur le sang sont :
De nombreuses autres analyses peuvent être réalisées en fonction de l’état de santé de l’enfant.
Interruption spontanée précoce de la grossesse avant que le fœtus ne soit « viable ».
Survenue de contractions utérines régulières et intenses mais qui ne modifient pas le col. Elles n’enclenchent donc pas le début réel du travail d’accouchement. Souvent, un médicament est donné à la pour calmer ces contractions inefficaces.
Union d’un gamète mâle (spermatozoïde) et d’un gamète femelle (ovule) avec formation d’un oeuf (zygote).
tumeur bénigne de l’utérus constituée de tissu musculaire et fibreux fréquemment rencontrée chez les femmes de plus de 35 ans.
geste réalisé quelquefois lors d’une interruption médicale tardive volontaire de grossesse. Il consiste à injecter au (injection faite dans le cordon ombilical) un anesthésiant pour qu’il s’endorme, puis, faire que son cœur cesse de battre. C’est un geste qui permet d’accompagner doucement vers la mort le foetus ayant des malformations qui ne lui permettraient pas de survivre, dans de bonnes conditions, après la naissance.
Nom donné au produit de la conception (bébé) après le 3ème mois de la vie utérine.
examen de l’œil recherchant des signes de rétinopathie du prématuré, complication qui peut toucher les très grands prématurés (<28-30 semaines)
espaces membraneux compris entre les os (non encore soudés) du sommet du crâne du (espaces paraissant assez mous au toucher).
instrument composé de 2 cuillères réunies en leur milieu. Le médecin les utilise pour dégager plus rapidement la tête du et accélérer la naissance. On peut les comparer à de grandes cuillères à salade en métal. En réalité, elles entourent la tête du
sans la comprimer. Il en existe différents types.
test qui permet de dépister les anomalies au niveau des cellules du col de l’utérus afin de prévenir le développement du cancer du col de l’utérus. Il est réalisé par le médecin, le biologiste ou la sage-femme. Après la mise en place d’un spéculum, des prélèvements du col sont réalisés et envoyé au laboratoire concerné.
protrusion importante des membranes amniotiques au niveau de l’orifice interne du col utérin.
Taux de glucose (sucre) dans le sang. Elle peut faire l'objet d'une surveillance particulière en cas de diabète durant la grossesse ou chez certains nouveau-nés à risque d'hypoglycémie.
présence de sucre dans les urines (recherche faite par une bandelette urinaire).
implantation de l’embryon en dehors de la cavité de l’utérus. La grossesse ne se développe pas dans l’utérus.
peut être A, B, O, ou AB ; le Rhésus est positif ou négatif.
test de dépistage de maladies (phénylcétonurie, hypothyroïdie, hyperplasie congénitale des surrénales, drépanocytose, mucoviscidose, etc.) effectué entre 48 et 96h de vie chez tous les durant le séjour en maternité. Ce test est réalisé sur quelques gouttes de sang prélevées par piqûre au talon (ou lors d’une prise de sang du bébé) et recueillies sur une bandelette de papier buvard. Le consentement parental est uniquement obligatoire pour le dépistage de la mucoviscidose. Les résultats ne sont communiqués qu’en cas de résultats douteux ou anormaux.
mesure, pendant la grossesse, de la hauteur de l’utérus grâce à un mètre ruban, en partant du niveau sus pubien jusqu’au fond utérin. Aide à surveiller la bonne croissance du
Formation d’un hématome (amas de sang) derrière le placenta. Il peut être la cause de saignements pendant la grossesse. Ses conséquences peuvent être graves pour la maman et le bébé (mort fœtale in utero).
saignement trop important (> 500 ml) dans les suites immédiates de la naissance (dans les 24 heures).
dilatation et inflammation des veines hémorroïdaires qui sont présentes au niveau des muqueuses de l'anus et de la partie basse du rectum. Elles sont fréquemment retrouvées pendant la grossesse et l’accouchement.
infection virale aigüe ou chronique du foie par le virus de l'hépatite B. Lorsqu'elle affecte la grossesse elle peut être transmise au bébé, principalement au moment de l'accouchement. La prévention de de l'hépatite B néonatale repose sur l'administration d'immunoglobulines spécifiques et d'une dose de vaccin anti-hépatite B dès sa naissance à tout nouveau-né de mère infectée.
infection génitale causée par le virus herpès qui, lorsqu'elle est présente au moment du travail et de l'accouchement, peut se transmettre au nouveau-né (herpès congénital).
quantité de liquide amniotique supérieure à la normale.
examen permettant de diagnostiquer un diabète gestationnel en dosant le taux de sucre dans le sang. Il comporte plusieurs étapes :
Les valeurs sont anormales si :
Si un seul résultat est anormal, on parle de diabète gestationnel. Le médecin verra alors avec la pour faire un suivi de ce diabète qui peut avoir un retentissement chez le bébé.
élévation permanente des chiffres de la tension artérielle au-dessus de 140 pour la systolique et 90 pour la diastolique (lors de la grossesse). Il en existe différents types. Elle peut être néfaste pour le bébé.
fièvre ; température >38°C
manque de sucre (glucose) dans le sang. Atteint plus fréquemment les nouveau- nés de faible poids de naissance, prématurés ou enfants de maman ayant présenté un diabète mal équilibré durant la grossesse.
température corporelle trop basse (< 36°3C en rectal). Affecte fréquemment les nouveau-nés durant les 48 premières heures de vie d'autant plus qu'ils sont prématurés ou de petit poids. Peut justifier la recherche d'une infection ou d'une hypoglycémie.
insuffisance thyroïdienne maternelle, souvent antérieure à la grossesse et justifiant généralement d'un traitement hormonal substitutif, dont la cause doit absolument être documentée durant la grossesse car certaines étiologies auto-immunes comme la Maladie de Basedow, peuvent entraîner des dysfonctions thyroïdiennes chez les nouveau-nés, justifiant d'une surveillance biologique obstétricale et néonatale particulière.
un bébé hypotrophique est un bébé de faible poids. La détermination de cette limite inférieure de poids est spécifique à chaque nouveau-né: elle varie selon son sexe et est proportionnelle aux mensurations et à l'âge maternels, ainsi qu'au rang et au terme de la grossesse.
Les principaux risques associés à l'hypotrophie sont: l'hypothermie*, l'hypoglycémie * et l'hypocalcémie.
coloration jaune de la peau et des muqueuses (yeux…). Cette coloration est due à l'accumulation de bilirubine (molécule créée par la dégradation normale de l’hémoglobine chez le nouveau-né). L’ictère est très fréquent chez le durant le séjour à la maternité. Son traitement peut consister à mettre le
sous une lampe bleue qui permet l’élimination de la bilirubine et donc de faire disparaître cette coloration. On parle de photothérapie. Sa présence peut nécessiter de prolonger le séjour en maternité.
qui n’est pas encore parvenu à maturité. Le prématuré présente une immaturité globale des organes et des fonctions qui peut mettre en jeu sa vie ou son développement.
bâtonnet de 4 cm de long et 2 mm de large, contenant une hormone progestative. Il est implanté sous la peau sur le bras (au dessus du coude) par un médecin ou une sage-femme. La peau est tout d’abord anesthésiée. Il peut-être gardé en place pendant 3 ans. Il y a une libération continue d’hormones qui permettent une contraception efficace. L’effet est réversible au retrait.
berceau fermé en plastique transparent pour offrir au bébé l’environnement optimal pour sa croissance et lui apporter exactement la chaleur et l’humidité dont il a besoin. Il reproduit autant que possible les conditions dont bénéficiait le bébé dans le ventre de sa mère. Il régule la température du bébé grâce à une sonde thermique placée au niveau du ventre ou du dos. Les incubateurs de nouvelle génération permettent aux parents et aux soignants d’avoir une plus grande interaction avec les bébés. Les incubateurs ouverts (rampe chauffante au-dessus de l’équivalent d’une table à langer) ne sont pas utilisés chez les prématurés.
sommes versées pour compenser la perte de salaire, pendant un arrêt de travail, en cas de maladie, de maternité, de paternité, d’accident du travail, ou de maladie professionnelle.
mesure basée sur deux variantes : la taille et le poids corporel. La formule standard s'applique aux hommes et aux femmes d'âge adulte. La formule est simple : IMC = poids (kg) / taille (m2).
infection néonatale bactérienne se déclarant dans les 48 premières heures de vie, consécutive à une infection ou à une colonisation bactérienne maternelle.
une infection est dite nosocomiale ou hospitalière, si elle se déclare au-delà des 48 heures suivant l'admission à l’hôpital.
trouble du mouvement et de la posture dû à une lésion cérébrale ou à une anomalie du cerveau apparue au cours de son développement.
C’est un arrêt volontaire de la grossesse, autorisé par un centre de diagnostic prénatal agréé et réalisé à la demande de la femme, lorsqu’une malformation ou un problème de santé du fœtus est incompatible avec la vie de l’enfant à naître ou lorsque la poursuite de la grossesse met en danger la future mère.
On emploie cette expression pour désigner une interruption de grossesse effectuée à la demande d'une femme non désireuse de sa grossesse. Cette IVG n’est autorisée que jusqu’à 14 semaines d’aménorrhée (ou 12 semaines de grossesse).
Recherche et quantification dans le sang maternel des hématies fœtales. Permet d'établir le diagnostic d'hémorragie fœto-maternelle, cause d'anémie* chez les nouveau-né. Il est aussi utilisé afin d'orienter la stratégie de prévention des allo-immunisations maternelles* anti-Rhésus (appelées aussi "anti-D")
pertes vaginales fréquentes pendant la grossesse. Elles sont souvent physiologiques (normales) pendant la grossesse et de couleur blanchâtre mais peuvent être anormales en cas d’infection ; elles changent alors d’aspect (malodorantes, verdâtres…).
Il s'agit d'une ligne normalement blanche et non visible, appelée linea alba, située entre le pubis et l'ombilic. Elle devient progressivement brune pendant la grossesse et peut remonter plus haut que le nombril, à peu près à la hauteur de l'utérus On l'appelle alors linea nigra. Si elle est jugée inesthétique par certaines futures mamans, la ligne brune ne leur fait courir aucun risque, pas plus qu'à leur bébé. Cette hyperpigmentation est donc absolument sans danger.
liquide dans lequel baigne le durant la grossesse.
maladie due à la bactérie qui est largement répandue dans la nature; on la retrouve dans le sol, l’eau, les fruits, les légumes, le lait, les fromages, les excréments. Chez l’homme, le risque est surtout d’origine alimentaire et concerne les viandes crues, les fruits de mer, le lait cru, certains fromages au lait cru. Chez le sujet bien-portant l’infection est bénigne (signes de rhino-pharyngite avec fièvre) et reste souvent inaperçue. En revanche, les et les
sont plus gravement atteints (risque d’accouchement prématurés ou d’avortement tardif). Il existe un traitement antibiotique.
saignements du début du post-partum (période qui suit l'accouchement). Ils vont durer une quinzaine de jours avant de se tarir. On parle aussi d'écoulement vulvaire. Les lochies sont composées de caillots de sang, de débris de membrane placentaire et des suintements des plaies du vagin et du col de l'utérus. Pendant les trois ou quatre premiers jours, ces saignements seront probablement d'une importance supérieure ou comparable à celle des règles et auront une couleur rouge vif. Ils deviennent ensuite moins abondants, s'éclaircissent et peuvent se poursuivre encore un mois. Les lochies disparaissent en général plus rapidement chez les femmes qui allaitent.
inflammation du sein qui peut se produire durant l’allaitement maternel. Son traitement est simple, il faut vider le sein très régulièrement.
pendant la grossesse, un dit macrosome est un
qui a des mesures à l’échographie qui sont > à la norme des
de son âge (soit > 97e p). Un
est un nouveau-né de gros poids de naissance. La détermination de cette limite supérieure de poids est spécifique à chaque nouveau-né: elle varie selon son sexe et est proportionnelle aux mensurations et à l'âge maternel, ainsi qu'au rang et au terme de la grossesse.
Les principaux risques associés à la macrosomie sont: l'hypothermie, l'hypoglycémie, l'hypocalcémie ainsi que les traumatismes obstétricaux.
examen échographique réalisé (de manière non systématique) pendant la grossesse pour évaluer, grâce à plusieurs critères (quantité du liquide amniotique, mouvements respiratoires du fœtus…), le bien-être, la vitalité du .
test sanguin dont la femme peut bénéficier au début de la grossesse. Ce test a pour objectif d'évaluer le risque de trisomie 21. Ce test ne permet donc pas, à lui seul, de diagnostiquer la trisomie 21. Il sert à dépister les femmes ayant un risque élevé d’avoir un enfant trisomique 21.
hyperpigmentation de la peau qui se traduit par des plaques de couleur foncée. Ces plaques apparaissent sur le front, le nez, les pommettes, le menton et autour de la lèvre supérieure des femmes enceintes, au cours du 2e trimestre de grossesse, en période ensoleillée, mais ne concerne pas toutes les femmes enceintes.
établissement ou service hospitalier réservé aux femmes qui accouchent. L'accouchement en maternité peut s'effectuer avec le concours des professionnels de la naissance salariés de l'établissement ou bien, dans le cadre de conventions de partenariat local, avec le concours d'une sage-femme libérale librement choisie par la parturiente. Dans le second cas, on parle d'accouchement en "plateau technique".
processus de modification du col en fin de grossesse ou en début de travail. Des produits pharmaceutiques peuvent être utilisés pour provoquer la maturation artificielle du col et déclencher le travail (quand le travail ne se déclenche pas seul à la date prévu de l’accouchement ou en cas de grossesse pathologique).
1ère selle du , de couleur vert foncé à noire et gluante. Il est émis, en général, dans les 48 premières heures de vie.
une qui présente une MAP est une femme qui risque d’accoucher d’un
prématuré (entre 22 SA et 37 SA). Elle a des contractions utérines qui modifient son col. Cela peut nécessiter un traitement pour arrêter les contractions et parfois une hospitalisation.
pertes de sang rouge pendant la grossesse (ou en dehors des règles chez une femme non enceinte).
décès du pendant la grossesse. C’est un évènement rare mais souvent totalement imprévisible.
Monitoring (ou monitorage) du Rythme Cardiaque Fœtal : appareil de surveillance pendant la grossesse. Il possède 2 capteurs :
C’est un examen indolore, les 2 capteurs sont placés sur le ventre de la .
Mort Inattendue du Nouveau-né (MINE): décès brutal et inattendu d'un bébé, le plus souvent de moins de 6 mois, considéré jusque-là comme parfaitement bien portant. Le couchage des bébés sur le dos, sans couette ni oreiller, à température modérée (18°-19°C) a permis d’en diminuer l’incidence de plus de 50%. Le tabagisme, même modéré, pendant et après la grossesse est un facteur de risque.
infection (cf. Candida Albicans) se manifeste par des démangeaisons, des pertes blanches assez abondantes et épaisses. Son traitement est simple ; il consiste le plus souvent en des ovules intra-vaginaux et des toilettes intimes avec des savons à pH basique.
Le service de néonatologie accueille les enfants nés prématurés, les bébés trop petits et les bébés nés à terme mais qui sont malades à la naissance ou dans les jours qui la suivent.
On parle de surpoids lorsque la proportion de graisse du corps devient excessive entraînant des conséquences néfastes pour la santé (définition de l'OMS). Les femmes ont par nature plus de graisse que les hommes. Pour l'adulte, l'OMS définit le surpoids et l'obésité comme suit : il y a surpoids quand l'IMC est égal ou supérieur à 25; et il y a obésité quand l'IMC est égal ou supérieur à 30.
médecin spécialiste de la procréation et de la grossesse.
les œdèmes des membres inférieurs (OMI) sont fréquents. Ils correspondent à un état d'hyperhydratation cellulaire. On constate un gonflement (augmentation de volume) d'une partie ou de la totalité des membres inférieurs (jambes).
liquide amniotique présent en trop petite quantité (inférieure à la normale).
L'orgasme correspond au sommet de la phase d'excitation sexuelle. C'est la jouissance sexuelle. Il s'accompagne d'une accélération des rythmes cardiaque et respiratoire. Provoqué par les rapports sexuels, il peut aussi être atteint par la masturbation. Lorsqu'un homme atteint l'orgasme, il éjacule du sperme. Au moment de l'orgasme, chez l'homme comme chez la femme, l'organisme produit de la prolactine et de l'ocytocine, des hormones du plaisir entrainant un profond bien être. Il existe 3 types d’orgasme chez la femme : le clitoridien, le vaginal et le cérébral. L’orgasme clitoridien, le plus fréquent, correspond à celui obtenu par la stimulation du clitoris. L’orgasme vaginal est lié à la stimulation de l'intérieur du vagin. L’orgasme cérébral serait peu fréquent, il correspondrait à une sorte de feu d’artifice cérébral.
Test de dépistage de la surdité réalisable chez les nouveau-nés en maternité (alternative à l'étude des potentiels évoqués auditifs précoces (PEAP)).
En cas de prise d’une pilule contraceptive progestative type desogestrel :
- Si l’oubli est constaté dans les 12 heures qui suivent l’heure habituelle de prise ; prendre la dernière pilule oubliée et continuer les comprimés restants à l’heure habituelle.
- Si l’oubli est constaté plus de 12 heures après l’heure normale de la prise : prendre la dernière pilule oubliée et continuer la prise des comprimés suivants à l’heure habituelle même si cela peut conduire à la prise de 2 comprimés en même temps. De plus, une autre méthode contraceptive devra être associée pendant au moins 7 jours (préservatifs, …).
- Si l’oubli a plus de 12 heures après l’heure habituelle de la prise et que des rapports sexuels ont eu lieu dans les 7 jours précédents l’oubli, contacter un praticien ou une pharmacienne pour prendre en plus de votre pilule habituelle, une pilule du lendemain.
En cas de micro pilule progestative :
- Si oubli de moins de 3 heures prendre immédiatement le comprimé oublié et poursuivre le traitement à l’heure habituelle.
- Si oubli de plus de 3 heures, prendre le comprimé oublié, poursuivre le traitement à l’heure habituelle, même si 2 comprimés doivent être pris le même jour ; en cas de rapport sexuel dans les 7 jours suivants utiliser simultanément une autre méthode contraceptive non hormonale (préservatif…) ;
- Si un rapport a eu lieu dans les 5 jours précédant l’oubli ou si l’oubli concerne 2 comprimés, contacter un praticien ou un pharmacien pour une contraception d’urgence par pilule de lendemain.
En cas de prise d’une pilule oestro-progestative :
- Si l’oubli est constaté dans les 12 heures qui suivent l’heure habituelle de prise ; prendre la dernière pilule oubliée et continuer les comprimés restants à l’heure habituelle, même si 2 comprimés doivent être pris le même jour.
- Si l’oubli est constaté plus de 12 heures après l’heure normale de la prise : prendre la dernière pilule oubliée et continuer la prise des comprimés suivants à l’heure habituelle même si cela peut conduire à la prise de 2 comprimés en même temps ; en cas de rapport sexuel dans les 7 jours suivants, utiliser simultanément une autre méthode de contraception non hormonale (préservatif…).
- Si la période de sécurité de 7 jours avec préservatifs s’étend au-delà du dernier comprimé actif de la plaquette en cours, supprimer l’intervalle libre et démarrer la plaquette suivante le jour suivant la prise du dernier comprimé actif.
- Si un rapport sexuel a eu lieu dans les 5 jours précédant l’oubli ou si l’oubli concerne au moins 2 comprimés, contacter un praticien ou un pharmacien pour une pilule du lendemain.
c’est un capteur lumineux placé au niveau de la main ou du pied qui permet de mesurer le taux d’oxygène transporté par les globules rouges, sans avoir à faire de prélèvements sanguins.
nombre d'accouchement accomplis par une femme pour un terme* supérieur ou égal à 20 semaines de grossesse.
document, élément du dossier médical, permettant de résumer le travail d’accouchement jusqu’à la naissance du (médicaments, évolution du travail…).
femme qui accouche.
contraception consistant en un dispositif transdermique comportant un œstro-progestatif qui est appliqué sur la peau pendant 3 semaines (1 patch par semaine) ; puis arrêt d’une semaine. Les patchs permettent une contraception efficace.
c’est un contact peau contre peau entre l'enfant et l'un de ses parents. C’est un soin à part entière qui favorise le développement du nouveau-né. Il permet le renforcement du lien parents-enfant, le bien-être du nouveau-né, une meilleure régulation thermique et une facilité pour l’allaitement. Il est recommandé de le faire immédiatement après la naissance, le bébé est déposé nu (ou en couche) directement sur sa mère, poitrine contre poitrine. Si la mère n’est pas en l’état de le faire, le père peut la remplacer. Le bébé ressent la chaleur de son parent, il sent son odeur et perçoit la douceur de sa peau. Ces sensations déclenchent des comportements innés chez lui qui faciliteront entre autres la prise du sein.
médecin spécialiste des soins aux enfants.
les percentiles sont les valeurs d’une variable qui divisent une population où la variable étudiée est continue et divisée en 100 groupes égaux (1 % de la population). Ainsi, l’étude systématique d'une population donnée, permet d’établir des courbes de référence pour la croissance de différents paramètres (mesure du fémur lors des échographies anténatales, poids du bébé à la naissance, etc.). La distribution est exprimée en percentiles. Une valeur au 20ème percentile signifie que dans 80 % des cas, la valeur est supérieure et dans 20 % des cas, inférieure. Sont considérées comme normales les valeurs situées entre le 5ème ou 10ème et le 90ème ou 95ème percentile, selon les cas.
ensemble des nombreux muscles qui ferment la partie basse du bassin osseux. Ils forment une sorte de « hamac » qui soutient les organes situés au niveau du bassin. L’urètre, l’anus et le rectum, et le vagin traversent ce « plancher pelvien ».
L'article L. 1111-6 du Code de la santé publique prévoit que toute personne majeure peut désigner une personne de confiance pour l'aider dans ses décisions, recevoir l'information à sa place et être consultée lorsque l'intéressé(e) est hors d'état d'exprimer sa volonté. La désignation doit se faire par écrit. Elle est révocable à tout moment.
formation d’un caillot de sang dans une veine. Elle s’accompagne d’inflammation. Ce caillot bloquera complètement ou partiellement la circulation sanguine dans la veine. Chez la majorité des gens, la phlébite se forme dans une veine des jambes. Pour prévenir ces phlébites, un traitement par anticoagulant peut être administré à toute personne lors d’une intervention chirurgicale (comme la césarienne).
la photothérapie est un traitement qui utilise la lumière. Dans le cas d’un ictère du nourrisson (ou jaunisse du nourrisson) le nouveau-né est exposé à une lumière bleue qui transforme la bilirubine présente en excès dans le sang (d'où la jaunisse) en dérivés éliminés avec les urines. La durée d'une séance de photothérapie peut varier de 3 et 6 heures.
moyen de contraception féminine. Les pilules œstro-progestatives contiennent des hormones qui permettent de bloquer l’ovulation de la femme. Il existe de nombreuses pilules différentes (variant par leur concentration, répartition en hormones…). Elle est délivrée seulement sur présentation d’une ordonnance en pharmacie (voir patch contraceptif, anneau vaginal, implant).
en l’absence de contraception ou en cas d’oubli de certains comprimés de sa plaquette de pilule. La prise d’une pilule du lendemain peut éviter une grossesse non désirée. Elle doit être utilisé dans les 72 heures au maximum après un rapport sexuel non protégé. Cette pilule, ne peut en aucun cas être considérée comme un moyen de contraception de routine (cf. oubli de comprimé d’une plaquette de pilule).
C'est une masse de chair ayant l'apparence d'une éponge et contenant de nombreux vaisseaux par lesquels transite le sang maternel. Le sang fœtal, sans jamais s'y mélanger, y parvient par l'intermédiaire du cordon ombilical. Il assure tous les échanges entre la et son
. C'est une véritable plate-forme vitale. Il sera expulsé naturellement environ dans la demi-heure suivant la naissance. C'est ce qu'on nomme la "délivrance".
localisation anormale du placenta. Il se situe en bas de l’utérus (normalement, il est inséré dans le fond de l'utérus) et recouvre parfois totalement l’orifice interne du col de l’utérus. Il peut alors être responsable d'hémorragies sévères au cours du troisième trimestre de la grossesse. Différents termes qualifient sa position en fonction de la distance qui le sépare de l’orifice interne du col (latéral, marginal, recouvrant, partiellement recouvrant…). Un placenta praevia peut empêcher la naissance du bébé par voie basse.
déformation crânienne positionnelle, bégnines qui disparaissent naturellement vers l’âge de 2 ans. Elle est caractérisée par un aplatissement visible sur le côté ou/et l'arrière de la tête. Il ne faut pas caler la tête de votre enfant, parlez-en à votre médecin. Recommandations HAS 2020 : Prévenir la plagiocéphalie sans augmenter le risque de mort inattendue du nourrisson.
voir "maternité"
fréquence exagérée de mictions urinaires peu abondantes.
Le portage consiste à porter votre enfant contre vous, en le transportant à l’aide d’un tissu, plutôt que de le déposer dans une poussette. Utilisé adéquatement, le portage est une méthode simple et confortable qui favorise le développement de votre enfant. Il permet également de libérer vos mains pour certaines activités, tout en continuant de répondre aux besoins de votre enfant. Cette technique offre de nombreux avantages autant pour le bébé que pour le porteur, à condition de respecter certaines règles de sécurité indispensables (privilégier les techniques de portage n'impliquant aucun enfouissement du visage de bébé).
période allant de l’accouchement jusqu’au retour de couche (retour des règles) vers 1 mois ou plus selon si un allaitement maternel a été instauré ou non.
Test de dépistage de la surdité réalisable chez les nouveau-nés en maternité (alternative à l'étude des oto-émissions acoustiques (OEA)).
Complication possible de la grossesse associant l’apparition d’une hypertension artérielle après 20 SA et des protéines dans les urines (détectées à la bandelette urinaire). C’est une pathologie pouvant être grave pour la mère et/ou l’enfant (cf. HTA).
Il consiste à prélever des sécrétions présentes dans le vagin ou dans le col (grâce à une sorte de coton tige). Il permet la recherche de germes qui pourraient être responsables d’infections. En fin de grossesse, la bactérie recherchée est surtout le streptocoque B.
Un enfant est considéré comme prématuré s’il nait avant 8 mois et demi de grossesse (37 semaines d’aménorrhée). Ses organes ne sont pas tous prêts à affronter la vie extra-utérine.
Durant la grossesse, les ont la possibilité de participer à de la préparation, soit individuellement, soit en groupe de
. Ces séances peuvent être de la piscine, du yoga, du chant prénatal, de la sophrologie, etc. (selon le lieu). Leur but est que la
se détende et entre en contact avec son bébé. Il existe aussi la préparation dite « classique » qui consiste en des séances d’information où les
posent toutes les questions qu’elles veulent, les sages-femmes s’appliquent à aborder tous les sujets (accouchement, soins de
…).
le bébé a la tête en bas en direction du vagin de la mère.
position du bébé « fesses en bas » dans l’utérus. Le bébé est « assis » au niveau du bassin maternel. S’il est assis totalement, en tailleur, on parle de siège complet. Si ses jambes sont tendues ou remontées devant son ventre, c’est un siège décomplété.
le bébé est allongé transversalement dans l’utérus de la mère. La tête est au niveau du flanc droit ou gauche de la mère. Cette position ne permet pas un accouchement par les voies naturelles.
moyen de contraception locale. C’est un étui mince et souple en latex. Le préservatif masculin est placé sur le pénis, il est imperméable au sang ainsi qu'aux sécrétions du vagin. Le préservatif, correctement utilisé lors des relations sexuelles, est le seul contraceptif qui protège des maladies et infections sexuellement transmissibles (MST et IST). Il existe 2 types de préservatifs : le préservatif masculin et le préservatif féminin.
passage du cordon devant la tête du bébé durant l’accouchement, une fois la poche des eaux rompue. Sa compression entre la tête du bébé et le bassin de la mère peut entraîner une souffrance fœtale.
La « fin de vie » désigne les derniers moments de vie d’une personne arrivant en phase avancée ou terminale d’une affection/ maladie grave et incurable. Pour le corps médical, à ce stade, l’objectif n’est pas de guérir mais plutôt de préserver jusqu’à la fin la qualité de vie des personnes et de leur entourage face aux symptômes et aux conséquences d’une maladie évolutive, avancée et à l’issue irrémédiable. Les services de soins palliatifs apparaissent donc comme une structure adaptée pouvant permettre à l’individu de réaliser son projet de fin de vie. Chez l’enfant incapable d’exprimer sa volonté comme un nouveau-né, ce sont les titulaires de l’autorité parentale qui exercent leurs droits.
Le projet de naissance est une liste des désirs des parents concernant le déroulement de l’accouchement et le postpartum immédiat (position de la maman, présence ou pas du papa, péridurale…). Il doit être rédigé au cours de la grossesse et discuté avec le praticien qui sera vu en consultation dans la maternité où vous désirez accoucher (ou une autre personne de la maternité selon l’organisation de celle-ci). Il n’y a pas d’obligation d’un format type, vous pouvez le rédiger sur papier libre. Parce que l'accouchement est quelque chose de personnel, beaucoup de femmes souhaitent pouvoir vivre ce moment fort comme elles l'entendent. Ce document peut aussi être un point de départ pour l’entretien post-natal.
service dépendant des Conseils Départementaux ayant des missions de prévention en direction des familles (femmes enceintes, enfants de moins de 6 ans).
professionnel formé à l’analyse et à la compréhension de la psychologie humaine, ainsi que des facteurs qui l’influencent. Le psychologue, par son écoute, donne à toute personne l'occasion de s'exprimer et d'être entendue pour ce qu'elle est, sans qu'un jugement moral soit porté.
sensation de brûlure remontant de l’estomac à la gorge, due à une remontée de liquide gastrique acide.
anesthésie locorégionale. Elle est mise en place dans le dos, comme l’analgésie péridurale. La seule différence réside dans le fait que, pour la rachianesthésie, l’administration du produit anesthésiant est faite en une seule injection (alors que dans la péridurale, un cathéter reste en place pour délivrer du produit anesthésiant en continu). Son action est donc limitée dans le temps. Elle est souvent réalisée lors de césariennes programmées ou d’anesthésie tardive pendant le travail d’accouchement. La maman reste éveillée et le bébé n’est pas endormi.
des radiographies sont couramment réalisées. Il s’agit le plus souvent de radiographies thoraciques (ou pulmonaires) ou de radiographies de l’abdomen (ASP : Abdomen Sans Préparation).
La reconnaissance d’un enfant permet d’établir une filiation.
La démarche de reconnaissance est automatique pour les couples mariés. Si les parents ne sont pas mariés, cette reconnaissance peut être anticipée, c’est-à-dire qu’elle peut se faire au cours de la grossesse. Il faut, pour cela, s’adresser à l’officier d’état civil de la mairie de son domicile. Se présenter avec une pièce d’identité et faire une déclaration à l’état civil : l’acte de reconnaissance est rédigé immédiatement par l’officier d’état civil et signé par le demandant. L’officier d’état civil remet une copie de l’acte de reconnaissance que l’on donne lors de la déclaration de naissance.
Lors de la visite postnatale après interrogation sur vos signes fonctionnels et l’examen clinique de votre périnée. Il peut vous être proposé des séances de rééducation. Elles sont remboursées par la Sécurité Sociale après un accouchement. Réalisées par une sage-femme ou un kinésithérapeute formé, leur but est de remuscler les muscles du périnée. Cette rééducation éviterait à long ou moyen terme des fuites d’urines, et des descentes d’organes (prolapsus). La technique est simple ; il existe des rééducations manuelles (exercices à partir de touchers vaginaux) ou avec des sondes ou par stimulations électriques (c’est l’électrostimulation).
C’est une association des différents types de professionnels impliqués dans la périnatalité qui s’organisent au sein d’un réseau médico-psycho-social « ville-hôpital », pour promouvoir l’amélioration de la qualité de la prise en charge des femmes enceintes et de leurs enfants. Il assure la continuité et la coordination des soins entre tous les professionnels de santé (ville, clinique, hôpital…). Il contribue à améliorer la circulation des informations entre professionnels, pour que les patients puissent bénéficier d’une prise en charge de qualité sans rupture de suivi.
complication de la grossesse définie par une croissance insuffisante du fœtus (par comparaison à des courbes de croissance). Le RCIU sévère est défini par une croissance inférieure au 3ème percentile, c’est-à-dire un fœtus appartenant au 3 % des fœtus les plus petits comparé aux normes du même âge. . Il peut être à l’origine de la survenue de complications chez l’enfant à naitre.
examen manuel réalisé après la délivrance lorsque survient une hémorragie importante ou une rétention placentaire totale ou partielle. En effet, l’hémorragie peut être due à un morceau de placenta ou des membranes restés dans l’utérus après la délivrance du placenta.
système antigénique présent sur les globules rouges. Des précautions de prise en charge sont proposées aux femmes Rhésus négatif lorsque le père du bébé est Rhésus positif (recherche d’agglutinines irrégulières, injection de gamma-globulines en préventif au 7ème mois de grossesse, etc.).
infection virale contagieuse survenant le plus souvent chez l’enfant entre 5 et 9 ans. Elle confère une bonne immunité et ne rechute pas.
La contamination de la est grave en raison d’un risque élevé de malformations foetales. Le risque de transmission de l’infection au
est variable selon l’âge de la grossesse. La transmission de l’infection se fait par voie respiratoire (rubéole acquise) ou par voie transplacentaire (rubéole congénitale). La vaccination avant la mise en route d’une grossesse est conseillée si une femme n’est pas immunisée contre la Rubéole.
rupture de la poche des eaux par un professionnel durant le travail d’accouchement. S’effectue grâce à un petit instrument avec un tout petit « crochet » au bout. Est souvent réalisée pour que le travail d’accouchement avance plus vite.
rupture de la poche des eaux avant le début du travail d’accouchement.
les battements du cœur du sont analysés par le monitoring (cf. monitoring). Il existe de nombreux critères pour affirmer que le
va bien sur le tracé de l’enregistrement. Il faut savoir que les
ont un rythme du cœur plus rapide que les adultes : de 120 à 160 battements par minutes.
Les sages-femmes forment une profession médicale à compétences définies. Leur champ d’intervention auprès des femmes et des nouveau-nés en bonne santé est établi par le code de la santé publique. La sage-femme assure la surveillance et le suivi médical de la grossesse et propose des séances de préparation à la naissance et à la parentalité. Elle assure, en toute autonomie, la surveillance du travail et de l’accouchement. Elle dispense les soins à la mère et à l’enfant après l’accouchement. Elle pratique la rééducation du périnée liée à l’accouchement. Au-delà de la période traditionnelle de la grossesse, la sage-femme accompagne également les femmes tout au long de leur vie en assurant leur suivi gynécologique de prévention et en prescrivant leur contraception. Elle peut réaliser des interruptions volontaires de grossesse par voie médicamenteuse dans les conditions définies par la loi. Spécialiste de la physiologie, la sage-femme adresse ses patientes à un médecin lorsqu’elle décèle une pathologie. Elle peut pratiquer les soins prescrits par un médecin en cas de grossesse ou de suites de couche pathologiques.
voir "Oxymètre de pouls"
La sciatique est une douleur du membre inférieur située sur le trajet du nerf sciatique. Elle est souvent associée à des lombalgies ; on parle de lombosciatique.
les moniteurs permettent une surveillance continue simultanée ou spécifique du rythme cardiaque, de la fréquence respiratoire, de la pression artérielle, de la température ainsi que du taux d’oxygène sanguin. Un signal sonore (dont le niveau est atténué au maximum) se déclenche quand l’un des signes vitaux est anormal. Chez le nouveau-né ils peuvent être utilisés en salle de naissance ou dans les différents services de soins néonatals.
score pédiatrique universel permettant de coter le bien-être du à la naissance. Plusieurs items (tonus, respiration, activité cardiaque, réflexes, couleur) sont notés de 0 à 2 selon leur intensité. Le score d’Apgar va alors de 0 à 10. Il est évalué par les professionnels de santé à 1, 5 et 10 minutes et figure dans le carnet de santé.
élément anatomique déterminé lors du toucher vaginal pendant la grossesse. Il représente la partie inférieure de l’utérus, entre le col et le corps utérin. Ainsi, il est qualifié d’amplié, de formé, en fonction de la position plus ou moins basse du dans le ventre.
Le sein est un organe pair et globuleux situé en avant et en haut du thorax. Il contient la glande mammaire (qui se développe au moment de la puberté) noyée dans du tissu graisseux. L'aréole est la zone de coloration rougeâtre et de forme circulaire située autour du mamelon. Le mamelon est la saillie, l'éminence en forme de cône qui constitue la pointe du sein.
semaines sans règles ou nombre de jours écoulés depuis le premier jour des dernières règles. Sert à comptabiliser la durée de la grossesse et l’âge du fœtus.
l’ensemble des tendances et des activités qui, à travers le rapprochement des corps, l'union des sexes, recherchent le plaisir physique. La reprise de la sexualité après l'accouchement dépend de chaque femme, de chaque couple. Pour certaines, le retour à une intimité sexuelle est freiné par la fatigue, des douleurs, un peu d'appréhension... et l'attention entièrement focalisée sur bébé. A l'inverse, d'autres renouent très vite avec une vie sexuelle épanouie. Laissez-vous du temps pour retrouver le désir à deux. Prendre du temps pour des moments de tendresse à deux est important. La sécheresse vaginale du post-partum peut être un frein à la reprise de la vie sexuelle car les rapports peuvent être douloureux. Pensez à utiliser du gel lubrifiant pour pallier à cette sécheresse vaginale. Pour les premiers reports sexuels, il est important d'y aller en douceur. Vous pouvez favoriser des positions qui n'entraînent pas une pénétration trop profonde.
on parle de présentation en siège lorsque les fesses du bébé sont positionnées vers le bas alors que la tête se situe au niveau du fond utérin. Il existe 3 modalités de présentation.
− Le siège décomplété ou mode des fesses (2/3 cas) : les membres inférieurs du fœtus sont en extension devant le tronc amenant les pieds à hauteur de la tête fœtale.
− Le siège complet (<1/3 cas) : le fœtus est assis en tailleur au-dessus du bassin
− Le siège semi-complet ou semi décomplété (rare) : un seul des membres inférieurs du fœtus est relevé devant le tronc.
regroupent l'ensemble des techniques environnementales et comportementales dont le but est d'aider le développement optimal des nouveau-nés, notamment prématurés. C’est une approche de soins individualisés basée sur l’observation du comportement des bébés, des interventions spécifiques sur l’environnement, et la prise en compte des parents comme partenaires de soin.
acte médical permettant de vider la vessie à l’aide d’une sonde, en silicone. Au moment de l’accouchement, un sondage est fréquemment réalisé : la sonde est laissée juste le temps de vider la vessie. Pour les interventions comme la césarienne, une sonde reliée à une poche est mise en place et laissée plus longtemps.
c’est un tuyau passant par la bouche ou par le nez et qui va directement dans l’estomac du bébé pour le nourrir.
Instruments permettant à l’obstétricien d’aider à faire naitre le bébé. Les spatules sont composées de 2 cuillères. Elles permettent de faire de la place en écartant le vagin (partie molle) de la mère. La différence entre forceps (cf. forceps) et spatules, c'est que les forceps sont accrochés entre eux et croisés sur un axe, tandis que les spatules sont parallèles.
outil gynécologique qui, placé dans le vagin, permet l’examen du col et la réalisation de test comme le frottis cervico-vaginal ou la recherche d’une rupture de la poche des eaux. Il est en métal ou en plastic.
petit objet de forme variable (souvent en forme de T), en plastique avec du cuivre (ou un petit spaghetti relargant une hormone progestative) qui est introduit dans l’utérus. Il empêche l’implantation de l'œuf dans la muqueuse utérine. Il est mis en place par le médecin généraliste, la sage-femme ou le gynécologue généralement pendant les 1ers jours des règles. Il peut être gardé de 3 à 5 ans selon les types de stérilets. Des fils accrochés au stérilet sortent par le col de l’utérus dans le vagin, ces fils serviront à retirer le stérilet de l’utérus. Ces fils ne gênent pas le partenaire pendant les rapports sexuels. Le stérilet à la progestérone entraîne une atrophie de la muqueuse utérine.
Le stérilet ne protège pas des infections sexuellement transmises.
Instrument destiné à l'auscultation, qui transmet les bruits internes du corps (cœur, poumon…).
Bactérie qui peut être présente dans le vagin et le rectum. Cependant, pendant l’accouchement notamment, elle peut représenter un danger pour le bébé (risque d’infection…). C’est pourquoi un prélèvement vaginal de dépistage est effectué aux pendant le 3ème trimestre de grossesse. Si le prélèvement révèle la présence de cette bactérie, on instaurera un traitement par antibiotique préventif durant le travail d’accouchement pour essayer de protéger l’enfant.
Les états de stress post-traumatiques représentent un ensemble de symptômes organisés et durables apparaissant à la suite d'évènements objectivement traumatisants mais n'ayant pas entraîné de blessure physique grave chez le patient concerné.
Protocole de surveillance clinique (température, fréquence cardiaque, oxymétrie de pouls, activité respiratoire) instauré durant les 48 premières heures de vie chez tout nouveau-né étant identifié comme étant à risque d'"infection néonatale bactérienne précoce" (INBP).
Le syndrome du bébé secoué (SBS) est une maltraitance infantile aux conséquences importantes : il survient lorsqu'un adulte secoue violemment un enfant, occasionnant des lésions cérébrales graves, parfois fatales.
Infection bactérienne transmise par contact sexuel avec une personne infectée. Bien que les premiers symptômes disparaissent tout seuls, la bactérie de la syphilis reste dans l'organisme si l'infection n'est pas traitée. C‘est une infection très grave aussi bien pour les hommes que pour les femmes. Elle se propage dans tout le corps. La mère peut transmettre la syphilis à son enfant avant la naissance, donnant lieu à une syphilis congénitale qui peut entraîner une prématurité ou bien encore une mort fœtale in utero ou un décès après la naissance. Elle peut n’atteindre que certains organes de l’enfant (yeux, etc.). Il est obligatoire de dépister la syphilis pendant la grossesse.
personne spécialisée dans l'étude des effets nocifs du tabac et dans les thérapies utilisées pour combattre le tabagisme.
Le terme quantifie l'âge de la grossesse. Il peut être exprimé en nombre de semaines écoulées depuis la date des dernières règles: on parle alors de "semaines d'aménorrhée" (SA), ou il peut être exprimé en nombre de semaines écoulées depuis le jour de la conception de l'enfant: on parle alors de "semaines de gestation" (SG). Un nouveau-né est dit "à terme" s'il nait entre 37 et 42 SA. Avant 37 SA il est dit "prématuré"*, après 42 SA il est dit "postmature".
taux insuffisant de plaquettes sanguines.
examen consistant à introduire 2 doigts dans le vagin. Il permet d’évaluer l’état du col utérin (dilatation, longueur, consistance, position). C’est un examen utile pendant la grossesse et encore plus durant le travail d’accouchement. En gynécologie, il permet de palper les ovaires et l’utérus et de rechercher des masses anormales à l’intérieur du pelvis.
maladie parasitaire, le plus souvent bénigne dans l’espèce humaine, sauf chez la qui n’aura pas été immunisée auparavant et chez laquelle les conséquences sur le
peuvent être graves. Une prise de sang, ou sérologie, réalisée en début de grossesse permettra de le vérifier et des conseils d’hygiéno-diététiques sont donnés aux
non immunisées.
douleurs abdominales ressenties après l’accouchement. Elles correspondent à la contraction de l’utérus qui se rétracte pour reprendre sa place et la taille qu’il avait avant la grossesse.
cause fréquente de retard mental d’origine chromosomique, chez l'enfant. Elle est due à la présence d'un chromosome supplémentaire (3 chromosomes 21 au lieu de 2). On parle aussi de « mongolisme » (ancien terme).
organe génital féminin, localisé dans le bas du ventre. C’est dans cet organe que se développe le durant la grossesse.
utérus ayant déjà subi une intervention chirurgicale (« une cicatrice »), le plus souvent une césarienne, ce qui le fragilise.
utérus contenant une grossesse.
la vaccination est un moyen de protéger une personne contre le développement de certaines maladies infectieuses dues à des bactéries ou virus. Lors d'une vaccination, on injecte dans l'organisme un microbe tué ou atténué, ou une toxine rendue inactive. Le microbe, rendu inoffensif, n'entraîne donc pas la maladie mais empêche de l’attraper. En effet, le corps en cas de présence avec le microbe, le reconnaît comme s'il était actif et fabrique des anticorps pour l'éliminer. Des vaccins sont conseillés chez la femme enceinte, comme la grippe. La loi précise les vaccins à faire chez l’enfant.
c’est un conduit tubulaire qui relie l'utérus à la vulve. Il est la zone de pénétration du pénis lors d’une relation sexuelle et permet le passage au bébé lors de l'accouchement. Il permet aussi l'écoulement des règles et des autres sécrétions vaginales.
inflammation du vagin qui est le plus souvent due à une infection, mais pas toujours. Elle se traduit par une irritation, des démangeaisons ou des sensations douloureuses à la vulve ou au vagin, ainsi que par des pertes vaginales « anormales ». On parle aussi de vulvo-vaginite.
dilatation permanente d’une veine superficielle, ce qui gêne le retour du sang vers le cœur. La grossesse est l’épreuve la plus difficile pour le système veineux. C’est souvent à ce moment que les premiers symptômes ou les premières varices apparaissent sur les jambes.
il accompagne la respiration du bébé en lui administrant le débit d’oxygène adéquat par ventilation assistée ou artificielle. Il peut être relié à l’enfant soit par l’intermédiaire d’une sonde d’intubation (introduite par une narine jusqu’à la trachée de l’enfant), soit par des canules nasales (petits tubes légers et flexibles introduits à 1 cm dans les narines). On parle alors de ventilation non invasive (VNI). Il existe des appareils spécifiques pour la ventilation non invasive, reliés à l’enfant par l’intermédiaire de canules nasales ou d’un petit masque.
instrument permettant lors de l’accouchement, la flexion de la tête du et la descente dans le bassin. Une petite cupule est placée sur la tête du
et ainsi l’obstétricien aide la maman qui pousse pour faire descendre le
et le faire naître.
petites raies, lignes cutanées, d’abord rouges pendant la grossesse puis blanches nacrées à distance, ayant un aspect pseudo-cicatriciel, qui sillonnent la peau soumise à une distension importante. Ces lésions sont préférentiellement sur le ventre parfois cuisses ou les seins. Elles peuvent être prurigineuses au début. Elles ne disparaissent pas mais deviennent moins visibles lorsqu’elles blanchissent. Il est utile pour les prévenir d’éviter les variations importantes de poids et de bien hydrater la peau avec des crèmes.
substance blanche et grasse recouvrant le à la naissance.
manœuvre manuelle réalisée par le médecin lorsque le est en position du siège ou transverse. Le but est de retourner le
pour qu’il soit en position « tête en bas » pour l’accouchement.
La violence faite aux femmes désigne tout acte de violence causant ou susceptible de causer des dommages ou souffrances physiques, sexuelles ou psychologiques et comprenant la menace de tels actes.
Il s’agit d’un processus au cours duquel un partenaire exerce à l’encontre de l’autre, dans le cadre d’une relation privilégiée et privée (mariage ou concubinage ou ex-partenaire) des comportements agressifs , violents et destructeurs.
La violence peut prendre plusieurs formes : verbale, psychologique, physique, sexuelle, administrative ou économique. Elle touche toutes les catégories sociales, les femmes et les hommes.
visite à effectuer par un médecin ou une sage-femme, 6 à 8 semaines après la naissance. Elle consiste à faire le point sur le plan gynécologique, à adopter une nouvelle contraception et à évaluer la nécessité d’une rééducation du périnée.
vitamine nécessaire à la bonne calcification osseuse dont le déficit chez certains nouveau-nés peut favoriser le rachitisme. Afin de prévenir le rachitisme une supplémentation quotidienne en vitamine D est recommandée chez tous les nourrissons jusqu'à l'âge de 18 mois.
vitamine nécessaire à la production hépatique de certains facteurs de coagulation dont le déficit chez certains nouveau-nés peut favoriser le développement de la redoutable "maladie hémorragique du nouveau-né". Afin de prévenir cette dernière une supplémentation orale ou injectable en vitamine K est indiquée chez les nouveau-nés durant les 48 premières heures de vie, les nouveau-nés allaités devant bénéficier d'une dose supplémentaire à l'âge de 1 mois.
ensemble des parties extérieures de l'appareil génital féminin, constituées du mont de vénus, des grandes et des petites lèvres, du clitoris et des organes érectiles, du vestibule qui contient le méat urétral, l'orifice externe du vagin et les glandes vulvaires.